El sistema linfático
Es un sistema de transporte semejante al aparato circulatorio que se inicia en los tejidos, continúa por los vasos linfáticos y desemboca en el torrente sanguíneo.El sistema linfático es fundamental para mantener el cuerpo sano. Hace circular linfa rica en proteínas por todo el organismo, y recoge las bacterias, virus y desechos, que debido a su tamaño no pueden atravesar la pared de los vasos sanguíneos. Además recoge las moléculas de grasa absorbidas en los capilares linfáticos del intestino.
Se compone de:
- Vasos linfáticos: Los vasos linfáticos son los conductos por donde circula la linfa. Son parecidos a las venas ya que poseen unas válvulas en las paredes que evitan el retroceso de la linfa. En los tejidos corporales son muy finos y es donde se recogen las sustancias que no pueden ir por la sangre debido a que su tamaño les impide atravesar la pared del vaso sanguíneo. Van aumentando de tamaño formando conductos que desmbocan en las venas. En el sistema linfático no existe una bomba como el corazón que impulse la linfa, por lo que, gracias a que se sitúan entre los músculos, los movimientos cotidianos provocan un flujo lento hacia las venas.
- Ganglios linfáticos: Los ganglios linfáticos son nodulos de menos un centímetro, que en condiciones normales no se llegan a palpar. Forman racimos en distintas zonas del cuerpo como el cuello, las axilas, las ingles, el tórax y el abdomen. Se encargan de filtrar la linfa de sustancias extrañas, como bacterias y células cancerosas. Además producen glóbulos blancos, encargados de destruir estas sustancias. Cuando hay una infección en el organismo, los ganglios linfáticos aumentan su tamaño debido a la producción adicional de glóbulos blancos para hacer frente a la misma. Al hacerse más grande es cuando se pueden llegar a palpar y es un indicador de que nuestro cuerpo está respondiendo. Si pasado un tiempo el ganglio no vuelve a la normalidad o, incluso aumenta más de tamaño, habría que acudir al médico para que valorara la situación.
¿Qué es el linfedema?
El linfedema se produce cuando la linfa se acumula en los tejidos por un mal funcionamiento o la destrucción del sistema linfático. Esto provoca la hinchazón de las zonas afectadas de forma crónica, provocando alteraciones del tejido graso y la piel a largo plazo. Puede afectar a cualquier parte del cuerpo aunque es más frecuente en las extremidades.
¿Cómo se orgina?
El linfedema puede ser primario o secundario. Esto quiere decir que puede ocurrir por sí solo (linfedema primario) o puede ser la consecuencia de otra enfermedad o afección (linfedema secundario). El linfedema secundario es mucho más frecuente que el linfedema primario.
Causas de linfedema secundario
Cualquier afección o procedimiento que dañe los ganglios linfáticos o los vasos linfáticos puede provocar linfedema. Algunas causas son las siguientes:
- Cirugía. La extracción o la lesión de los ganglios linfáticos y de los vasos linfáticos pueden provocar linfedema. Por ejemplo, se pueden extraer ganglios linfáticos para verificar si se diseminó el cáncer de mama, y durante la cirugía pueden lesionarse los ganglios linfáticos asociados con vasos sanguíneos de las extremidades.
- Radioterapia para el cáncer. La radiación puede provocar la cicatrización e inflamación de los ganglios linfáticos o de los vasos linfáticos.
- Cáncer. Si las células cancerosas bloquean los vasos linfáticos, puede producirse linfedema. Por ejemplo, un tumor que crece cerca de un ganglio linfático o de un vaso linfático puede aumentar de tamaño hasta llegar a bloquear el flujo de líquido linfático.
- Infección. Una infección en los ganglios linfáticos o la presencia de parásitos puede restringir el flujo de líquido linfático. El linfedema relacionado con infección es más frecuente en las regiones tropical y subtropical, y es más probable que se manifieste en los países en desarrollo.
Causas del linfedema primario
El linfedema primario es una afección hereditaria y poco frecuente causada por problemas en el desarrollo de los vasos linfáticos del organismo. Las causas específicas del linfedema primario son las siguientes:
- Enfermedad de Milroy (linfedema congénito). Este trastorno comienza en la infancia y hace que los ganglios linfáticos se formen de manera anormal. Es una enfermedad hereditaria debida a una mutación genética, por lo que es frecuente que la presenten otros miembros de la familia.
- Enfermedad de Meige (linfedema precoz). Este trastorno suele causar linfedema cerca de la pubertad o durante el embarazo, aunque puede aparecer más tarde, hasta los 35 años de edad.
- Linfedema de comienzo tardío (linfedema tardío). Este trastorno es poco frecuente y suele comenzar después de los 35 años de edad.
¿De qué manera puedo identificarlo?
Cualquier hinchazón asimétrica de la extremidad puede ser un linfedema. una característica habitual, es la afectación de los dedos (dedos regordetes). Si es incapaz de pellizcar la piel de los dedos o es muy difícil ( Signo de Stemmer) es un dato muy sugerente. En las fases iniciales suele quedar la huella del dedo marcada en la zona hinchada, aunque con el tiempo el tejido se endurece y esto deja de ocurrir. La piel puede adquirir el aspecto de la de una naranja. En los casos más graves aparecen papilas, como perlas que simulan la piel de un elefante, por lo que también se denomina elefantiasis.
¿Cómo se diagnostica?
El diagnóstico del linfedema se realiza fundamentalmente con la la exploración física del paciente.
Existen pruebas de confirmación como la linfogammagrafía. En esta prueba se utiliza una pequeña cantidad de un fármaco radiactivo que «dibuja» todo el sistema linfático, permitiendo detectar obstrucciones, acúmulos anormales (hiperplasia) o ausencia de ganglios normales ( hipoplasia).
Los ultrasonidos pueden aportar información sobre las características de los tejidos para diferenciarlo de otro tipo de edemas.
El TAC (escáner) o la resonancia magnética pueden aportar información sobre las causas que han provocado el linfedema y ser de utilidad en el estudio del sistema linfático.
Existen multitud de formas de medir el volumen de la extremidad, mediante diversos mecanismos físicos, aunque habitualmente se utiliza la Circometría, que consiste en calcular el volumen de la extremidad a partir de múltiples mediciones del diámetro de la misma.
¿Cómo se gradúa?
- Estadio I: El miembro (brazo o pierna) se hincha y se siente pesadez. La presión en el área hinchada deja una marca sobre la piel (fóvea). En este estadio, el linfedema puede desaparecer sin tratamiento.
- Estadio II: el miembro está hinchado y se siente como una esponja. Se puede presentar una afección que se llama fibrosis tisular que hace que el miembro se sienta duro. La presión en el área hinchada no deja una marca en la piel.
- Estadio III: es el estadio más avanzado. El miembro hinchado puede ser muy grande y deformarse hasta adoptar el aspecto elefantiásico.
¿Qué complicaciones puede producir?
- Infecciones: debido a la mala función del sistema linfático y las consecuencias del linfedema sobre la piel, pueden aparecer infecciones que se extiendan a los vasos linfáticos y que aumentan la destrucción del mismo. Suelen ser recurrentes y requieren de la toma de antibióticos, incluso de forma crónica si los episodios son frecuentes
- Hombro doloroso crónico: en los linfedemas post-mastectomía y por todos los factores que concurren en el tratamiento del cáncer, aparece en casi la mitad de los pacientes. El grado de incapacidad es un 40% mayor en los pacientes que desarrollan linfedema.
- Neoplasias: de forma infrecuente el linfedema puede malignizarse y derivar en un linfagiosarcoma que puede culminar en la amputación de la extremidad e incluso la muerte.
¿Cuáles son las opciones de tratamiento?
La base del tratamiento del linfedema son las medidas físicas y dietéticas. Las técnicas quirúrgicas quedan reservadas a casos muy concretos, dada su complejidad, y no suelen evitar mantener las medidas físicas de por vida.
El tratamiento físico del linfedema consta de dos fases:
- Terapia descongestiva del linfedema (TDL), en la que se combinan varios métodos para conseguir la máxima reducción inicial del linfedema en un tratamiento de choque a lo largo de varias semanas
- Terapia de mantenimiento: en la que se consolidan los resultados obtenidos gracias al uso de prendas y ejercicios especiales
Dentro de estas medidas, encontramos:
- Drenaje Linfático Manual: Masaje especializado que favorece el drenaje de la linfa, además de producir efectos analgésicos y relajantes. Aunque la mayoría de los protocolos de terapia descongetiva, contemplan el drenaje linfático manual, no se dispone de evidencia científica que demuestre un efecto aditivo sobre el resto de terapias y no deja de ser un procedimiento costoso y que requiere mucho tiempo.
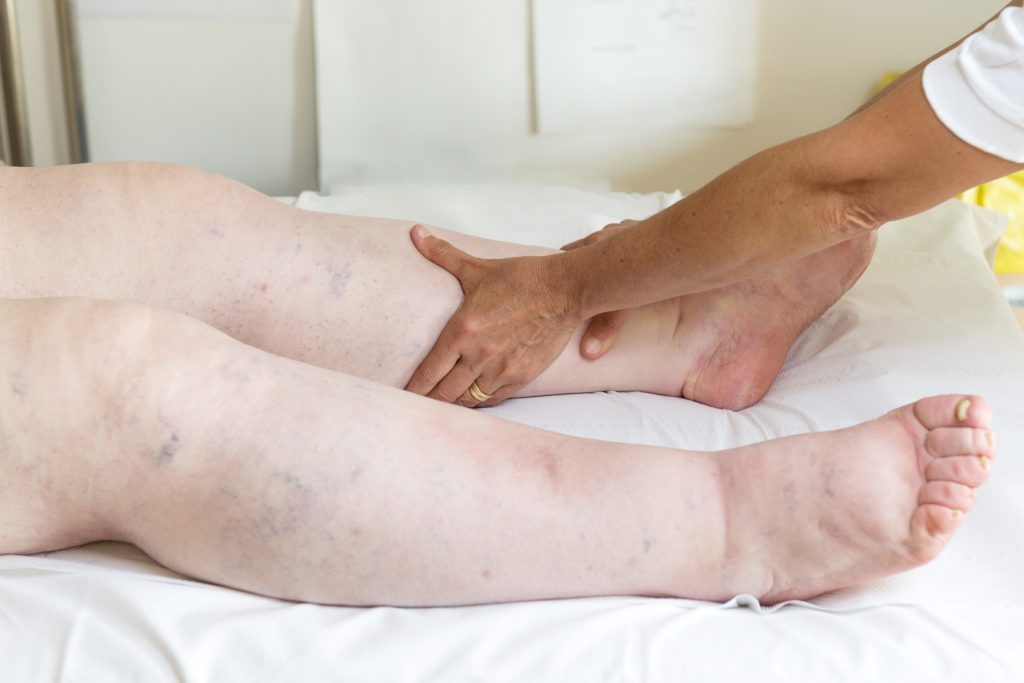
Drenaje Linfático Manual - Vendajes multicapa: Es la herramienta más útil y contrastado científicamente para conseguir la reducción del volúmen de la extremidad en la fase descongestiva.
- Presoterapia: Se basa en la aplicación de una presión graduada y secuencial gracias a una bomba inteligente y unas botas o mangas que disponen de múltiples cámaras. Su hinchado de forma ascendente facilita el drenaje de los líquidos acumulados en las extremidades.
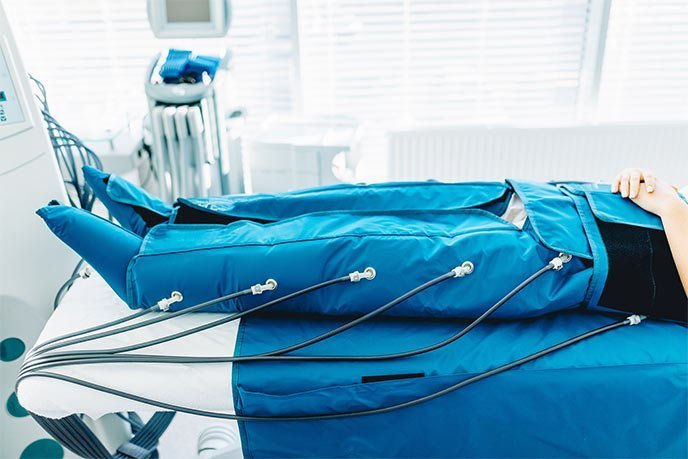
Presoterapia - Contención elástica: se usa como terapia de mantenimiento mediante tejidos planos con grados de compresión adaptados al estadio clínico
- Terapia miolinfodinámica: Basada en determinados ejercicios que promueven la circulación de la linfa
- Cuidados de la piel: de extremada importancia, ya que evita la aparición de complicaciones infecciosas que pueden agravar el linfedema.
- Dieta: Tiene que ser saludable, variada, equilibrada, y con una aportación energética en función de las necesidades de cada persona y la actividad física que realice. Hay que reducir las grasas, de forma que aporten aproximadamente el 20% de la energía de la dieta, en lugar del 30-35% recomendado. Es importante priorizar las grasas insaturadas, las podemos encontrar en el pescado azul (sardinas, salmón, atún, caballa, etc.), los frutos secos (especialmente las nueces), las semillas de lino, la soja por su contenido en grasas omega 3, y el aceite de oliva virgen. Disminuir el consumo de alimentos ricos en grasa saturada (quesos curados, nata, mantequilla, leche entera, embutidos, carne roja, productos elaborados con aceites de coco y palma) y alimentos que aporten una elevada cantidad de azúcares añadidos: azúcar, zumos de fruta, refrescos, bollería, etc. Aportación óptima de proteínas, que para el adulto están alrededor de 0,8-1 gramo por kg de peso y día . Una forma correcta de conseguir este nutriente sin incrementar el consumo de grasas, es a través de las legumbres, la carne blanca (pollo, conejo, pavo) y el pescado. Finalmente una aportación de verduras y hortalizas diaria, de forma que se consigue junto con la fruta, cubrir una parte importante de los requerimientos de fibra y minerales y vitaminas antioxidantes.
Tratamiento quirúrgico:
Si bien la cirugía no es curativa y no elimina la necesidad de continuar con el uso de medidas físicas, el auge de las técnicas de microcirugía e incluso de la robótica, ha permitido reducir la necesidad de estas terapias y mejorar la calidad de vida de pacientes seleccionados. Desgraciadamente lo estudios al respecto arrojan resultados subjetivos, con seguimientos a corto plazo y no tienen la calidad suficiente para establecer recomendaciones estandarizadas.
- Derivación linfático-venular: Consiste en conectar los vasos linfáticos a las venas para permitir el drenaje de la linfa de las áreas afectadas. Previamente, se seleccionan con una inyección de verde de indocianina bajo visión infrarroja, los conductos susceptibles para dicha derivación. Es una operación ambulatoria y con anestesia local y tiene la menor tasa de complicaciones aunque su efectividad es más limitada.
- Trasplante de ganglios linfáticos: consiste en transplantar a la zona afecta, un grupo de ganglios de una zona en la que sean prescindibles. Para ello se realiza un estudio con verde de indocianina previo de la zona donante para seleccionarlos adecuadamente, minimizando la aparición de linfedema en esta zona. Suele usarse de forma preventiva en cirugías en las que es necesaria la extirpación de los ganglios como es el caso del cáncer de mama. Esta técnica se lleva a cabo bajo anestesia general, dura entre 4 y 5 horas y los pacientes suelen permanecer hospitalizados 3 o 4 días. Es la que presenta una mayor tasa de complicaciones aunque parece ser la más efectiva.
- Reducción mediante liposucción: Aunque no soluciona el problema de base, consigue una reducción llamativa del volumen de la extremidad, que puede mantenerse posteriormente con el uso continuado de medidas físicas.
¿Como evoluciona la enfermedad?
El linfedema es una enfermedad crónica, progresiva e incurable. Con la aplicación de la TDL y la terapia de mantenimiento pueden alcanzarse altas tasas de reducción e incluso alcanzar el aspecto del miembro sano. Para el éxito del tratamiento es importante un diagnóstico precoz, alta adherencia a las medidas físicas y tratamiento intensivo de las complicaciones infecciosas

